Содержание
Диета для беременных
Беременные женщины нередко сталкиваются с проблемами, связанными с работой ЖКТ. Панкреатит может развиться из-за злоупотребления витаминными комплексами или из-за излишнего давления на поджелудочную железу со стороны матки.
Принципы диеты для беременных не отличаются от общей диеты при панкреатите. Однако при беременности крайне важно обеспечивать полноценный рацион, необходимый для развития плода. В составе пищи в достаточном количестве обязательно должны присутствовать:
- белки (нежирные мясо и рыба, молочные продукты, яйца, бобовые),
- сложные углеводы (крупы, макароны, фрукты и овощи),
- жиры (растительные масла),
- витамины и минералы.
Приготовление и прием пищи
Блюда готовят отварными, запеченными, пища солится нормально. Пища должна быть теплая. Режим питания: не реже 4 раз в сутки, лучше 5-6 раз.
Разрешаются
Хлеб: вчерашней выпечки или подсушенный пшеничный, ржаной и другие сорта хлеба, печенье из несдобного теста
Супы: различные супы из овощей, круп, макаронных изделий на овощном отваре или молочные, фруктовые супы Блюда из мяса и птицы: изделия из нежирной говядины, птицы в отварном виде или запеченные после отваривания, куском или рубленые. Сосиски молочные
Блюда из рыбы: различные нежирные сорта рыбы (треска, судак, навага, щука, сазан, серебристый хек) в отварном или паровом виде
Овощи: различные виды овощей и зелени, некислая квашеная капуста, консервированный зеленый горошек, спелые томаты
Блюда из муки, крупы, бобовых и макаронных изделий: рассыпчатые полувязкие каши, пудинги, запеканки, особенно рекомендуются блюда из овсянки, гречневой каши
Яйца: не более одного в день в виде добавления в блюда, белковый омлет
Фрукты, ягоды, сладкие блюда: различные фрукты и ягоды кроме очень кислых, фруктовые консервы, компоты, кисели, лимон (с чаем), сахар, варенье, мед
Молоко, молочные продукты: молоко с чаем, сгущенное, сухое, творог обезжиренный, сметана в небольшом количестве, сыры неострые (голландский, и др.). Особенно рекомендуются творог и творожные изделия Жиры: масло сливочное, растительное масло (до 50 г в день)
Закуски: вымоченная сельдь, паюсная икра, салаты и винегреты, заливная рыба
Напитки: чай и некрепкий кофе с молоком, некислые фруктово-ягодные соки, томатный сок, отвар шиповника
Необходимо исключить
Все алкогольные напитки, свежие хлебобулочные изделия, изделия из сдобного теста (торты, блины, оладьи, жареные пирожки и т.д.), супы на мясных, рыбных, грибных бульонах, жирные сорта говядины, баранины, свинины, гуся, утку, жирные сорта рыбы (севрюга, осетрина, белуга, сом), грибы, шпинат, щавель, редис, редьку, лук зеленый, маринованные овощи, консервы, копчености, икру, мороженое, изделия с кремом, шоколад, бобовые, горчицу, перец, хрен, черный кофе, какао, холодные напитки, кулинарные жиры, сало, клюкву, кислые фрукты и ягоды, яйца вкрутую и жареные.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Продукты для очистки печени и поджелудочной
Способы и продукты для очистки печени и поджелудочной разные, их рекомендуют выполнять в определённой последовательности: сначала провести очищение печени, затем – поджелудочной.
- В одном из самых простых рецептов используется лавровый лист: 10 штук на 300 мл кипятка. Напиток настаивается в закрытом термосе сутки, затем процеживается и употребляется по 50 г перед каждым приёмом пищи (за полчаса до еды). Курс очистки – 2 термоса.
- Ещё один подходящий для очистки продукт для поджелудочной железы – картофельный сок пополам с водой. Дозировка – нарастающая: от четверти до полного стакана два-три раза в день.
- Необычная на первый взгляд смесь – кефир с гречневой кашей, тоже используется в качестве продуктов для очистки печени и поджелудочной. Готовится так: стакан очищенного зерна заливают 0, 5 л кефира. Спустя 12 часов набухшую массу съедают в два приёма: за завтраком и за два часа до сна. Можно подсластить ложкой мёда. Курс – дважды по 10 дней, с 10-дневным перерывом.
- Корневище петрушки, сваренное в молоке, – несколько экстремальный способ очистки. 2 кг корня следует измельчить на мясорубке, варить 1, 5 часа в 3, 5 л молока. Получится кашица, которую нужно скушать за 3 дня. Экстрим в том, что ничего больше употреблять нельзя. Кроме того, такое блюдо выводит из организма почти всю соль; чтобы её восполнить, необходимо несколько дней подряд пить много минеральной воды.
- Листья облепихи заварить кипятком (чайная ложка на стакан), выпить спустя 40 минут половину порции. Повторять 4 раза в день, после еды. Рекомендуется в качестве продукта для очистки печени и поджелудочной: железа восстановляет работу, печень избавляется от избытка жёлчи.
Польза и вред различных сортов капусты при панкреатите
Врачи-диетологи утверждают, что в рацион больных панкреатитом можно спокойно включать такие виды капусты, как брюссельская и цветная. Особенно если учесть, что данные сорта капусты не принято употреблять в свежем виде.
Как мы помним, диета при панкреатите не исключает тепловую обработку продуктов. Т.е. овощи для диетического меню можно отваривать, готовить на пару, запекать и тушить. Все эти способы приготовления как нельзя лучше подходят для цветной и брюссельской капусты.
Брюссельская капуста, которую не запрещено употреблять при панкреатите, отличающаяся миниатюрным размером кочанчика, ничем не уступает своему белокочанному сородичу. А в плане содержания клетчатки, витаминов группы В, филохинона, необходимых организму растительных белков и углеводов даже превосходит его.
Этот подвид капусты не раздражает слизистую желудка и поджелудочной железы, а наоборот оказывает на нее успокаивающее действие. Употребляя брюссельскую капусту в тушеном виде, пациенты с панкреатитом способствуют улучшению пищеварения и повышению иммунитета своего организма. Дополнительная польза от брюссельской капусты будет тем, у кого к тому же имеются патологии сердечно-сосудистой системы.
Цветная капуста при панкреатите считается наиболее предпочтительной. Низкая калорийность, нежная легкоусвояемая структура волокон, небольшое содержание клетчатки – все, что нужно для диетического питания при панкреатите.
Являясь выходцем из Кипра, цветная капуста содержит вдвое больше витаминов и белка, чем ее отечественный сородич. Употребление этого вида капусты способствует активизации работы ЖКТ и нормализации кислотности желудка. Цветная капуста эффективно борется с таким деликатным симптомом как запоры, стимулирует выработку в организме полезных веществ, выводит вредные для него шлаки и токсины.
При панкреатите наиболее предпочтительными формами обработки продукта перед употреблением считается варка и тушение в течение непродолжительного времени. В противном случае часть полезных веществ из капусты может быть утрачена во время длительной тепловой обработки.
Пекинская капуста (она же китайская), употребление которой также допускается при панкреатите, немного больше похожа на белокочанную внешне, но отличается от нее вкусовыми качествами. Ее ценят за высокое содержание пектина, белков и углеводов, а также витаминов РР, В1 и В2.
Высокое содержание клетчатки в этом овоще не является помехой, ведь она у пекинской капусты отличается мягкостью и нежностью, а значит не может раздражать слизистую, как грубая клетчатка белокочанной капусты.
И все же при остром панкреатите от этого вида капусты придется отказаться, чего не скажешь о хроническом панкреатите в периоды ремиссии, когда вполне можно полакомиться пекинской капустой, тушеной, например, с кабачками и свежей ароматной зеленью.
Кстати, в периоды ремиссии при панкреатите допускается употребление и небольшого количества свежей китайской капусты, которая отличается большим содержанием полезных веществ, чем та, что подверглась тепловой обработке. Главное, не переусердствовать, потому что в отношении пекинской капусты осторожность не повредит.
Брокколи, богатая на холин и метионин, растительные белки, необходимые организму микроэлементы (K, P, Ca, Mg) и витамины (А,С, РР, витамины группы В) также отличается положительным воздействием на поджелудочную железу, а значит ее можно употреблять при панкреатите. А хлорофилл в составе капусты даже оказывает защитное действие, предохраняя слизистую от негативного влияния панкреатических ферментов.
Тем не менее, осторожность и здесь не повредит, ведь брокколи может вызвать колики и диспепсические явления в ЖКТ, поэтому как самостоятельное блюдо при панкреатите ее употреблять не стоит, несмотря на термическую обработку.
Лучше всего брокколи при помощи блендера превратить в пюре, чтобы использовать его как питательную добавку к различным блюдам (запеканки, супы, рагу) или употреблять после таких овощей как картофель или тыква.
Краснокочанная капуста обладает множеством полезных и даже лечебных свойств, но все же при панкреатите ее употребление считается не менее опасным, чем свежей белокочанной. А причиной тому опять же грубая клетчатка, усугубляющая болезненное состояние поджелудочной железы.
Капуста кольраби считается не очень популярным овощем из-за своего странного внешнего вида, и хотя на вкус она более нежная, чем бело- или краснокочанная, но при панкреатите также подпадает под категорию табу.
Кольраби и краснокочанную капусту при воспалении поджелудочной железы все же можно употреблять в небольших количествах, но лишь после того, как они будут подвергнуты тепловой обработке.
Многих смущает цвет краснокочанной капусты, который при варке или тушении становится фиолетовым. В этом нет ничего страшного, овощ по-прежнему остается полезным, если его не подвергать тепловой обработке в течение длительного времени. Но с другой стороны такой жестковатый продукт не очень подходит для больной поджелудочной. Употреблять его можно лишь в периоды стойкого улучшения состояния, и, конечно же, в строго ограниченном количестве.
А вот клетчатка в кольраби нежнее и после тепловой обработки легко при помощи блендера превращается в легкоусвояемое и вкусное диетическое пюре. Таким блюдом иногда можно себя побаловать даже при панкреатите.
Кстати, в разговоре о диетическом питании при панкреатите было бы уместным упомянуть и такое весьма полезное, но, к сожалению, не всеми любимое, лакомство как морская капуста. Вы спросите, а при чем тут морская капуста, которая и капустой-то не является? Да, это всего лишь морские водоросли – ламинария, но об их полезных свойствах не знают разве что малые дети.
И раз уж разговор зашел о капусте и возможностях ее употребления при панкреатите, стоит сказать, что диетологи считают употребление морской капусты при данной патологии не только безвредным, но даже и неимоверно полезным.
Давайте разберемся, что же такое морская капуста на самом деле и почему не стоит от нее отказываться при заболеваниях поджелудочной железы, как это делают многие пациенты, привыкшие видеть морскую капусту либо в квашеном виде, либо по-корейски с острыми приправами. О таких лакомствах при панкреатите, конечно же, лучше забыть. Но ведь никто не мешает приобрести свежую морскую капусту и приготовить ее, например, на пару или отварить. Такое блюдо подходит как для больных хроническим панкреатитом, так и при острой стадии болезни.
А ведь, сколько пользы для организма, и поджелудочной железы в частности! Ведь морская капуста – это залежи полезных минералов. Присутствующие в других видах капусты калий, кальций и фосфор, дополнены другими необходимыми организму микроэлементами: магнием, натрием, железом, марганцем, йодом. А плюс еще незаменимые для поджелудочной железы никель и кобальт, которые присутствуют далеко не во всех продуктах, но их дефицит приводит к обострению панкреатита и переходу его в сахарный диабет.
Не менее разнообразен и витаминный состав морской капусты. Бета-каротин, витамины А, С, РР плюс витамины группы В (В1, В2, В6 и В9) – вот чем может похвастаться жительница морей ламинария.
Если у кого-то возникают сомнения по поводу раздражающего действия на слизистую желудка и поджелудочной железы эфирных масел морской капусты, то надо сказать, что тепловая обработка их нейтрализует, не затрагивая другие ценные вещества в составе ламинарии.
При хроническом панкреатите диетологи рекомендуют обязательно включать ламинарию в недельное меню. В течение недели пациентам нужно съедать от 100 до 300 г морской капусты, что позволит предотвратить рецидивы болезни.
Белокочанная капуста и как ее приготовить
Увы, привычная для нас и многим полюбившаяся с детства белокочанная капуста не входит в состав продуктов, полезных при панкреатите. Но это вовсе не значит, что от столь ценного, популярного и недорогого овоща стоит отказываться совсем.
Да, не будем спорить, что опасность белокочанной капусты заключается в большом количестве довольно грубой клетчатки, для переваривания которой требуется выработка достаточного количества пищеварительных ферментов, что невозможно при панкреатите. Непереваренная клетчатка в свою очередь провоцирует появление диспепсических явлений, таких как вздутие живота и повышенное газообразование, повышает уровень кислотности в желудке, что приводит к ухудшению состояния больных с патологиями поджелудочной железы.
При остром панкреатите и в периоды обострения хронического течения болезни самыми неподходящими овощными блюдами на столе окажутся свежая или проквашенная капуста. Кстати, свежую капусту не рекомендуется употреблять при любых заболеваниях поджелудочной железы, связанной с ферментным дефицитом. Как упоминалось выше, термической обработке рекомендуют поддавать и другие виды капусты, не говоря уже о белокочанной, самой опасной для поджелудочной железы из-за содержащихся в ней грубой клетчатки и раздражающих слизистую эфирных масел.
Что же касается квашеной капусты в любом ее исполнении, которая кажется нежнее, чем сырая, то при панкреатите о ней так же придется забыть. Скажем точнее, такой способ приготовления капусты категорически не подходит для воспаленной поджелудочной железы. Все та же клетчатка в сочетании с кислотой раздражают и без того воспаленную слизистую органа, вызывая тошноту и нарушения работы кишечника, что характерно при обострениях панкреатита.
Что же получается? Вроде бы полезный во всех отношениях продукт, стимулирующий секреторную функцию и улучшающий пищеварение, и вдруг оказывается опасным? Как ни странно, да. А проблема вся в том, что кислая благодаря органическим кислотам квашеная капуста, стимулируя секрецию желудочного сока и панкреатических ферментов, лишь раздражает воспаленную слизистую поджелудочной железы, что наблюдается при панкреатите.
Да и соль, без которой капусту не заквасить, играет не наилучшую роль. Квашеная капуста на самом деле достаточно соленая, чтобы при панкреатите вызвать отек слизистой (а все благодаря способности соли притягивать воду) и усилить боли.
Стоп, но ведь есть и другие способы приготовления овощей. Жареные блюда мы отбросим сразу, поскольку они подпадают под запрет при воспалении слизистой поджелудочной железы. А вот вареная капуста при панкреатите в ограниченных количествах вреда не принесет. Единственным условием является постепенное введение вареного овоща в рацион больного и только в период ремиссии. Сначала в составе жидких блюд, а затем и в качестве второго блюда.
Как самостоятельное блюдо капусту при панкреатите употреблять не стоит, разве что состояние пациента это позволяет, и негативные реакции отсутствуют. Лучше добавлять ее в рагу, омлеты, суп-пюре, запеканки, но в ограниченном количестве (от 50 до 70 г в сутки). При этом обязательно нужно следить за состоянием больного.
Тушеная капуста тоже не является запрещенным блюдом при панкреатите, ведь такая обработка овощей вполне допустима. Таким образом капуста теряет раздражающие слизистую эфирные масла, приобретает более нежную структуру и легче усваивается. Но опять же нужна особая осторожность. Обязательными условиями остаются постепенное введение тушеной капусты в рацион больного и употребление ее лишь в периоды стойкой ремиссии.
Особо стоит остановиться на капустном соке, ведь при многих патологиях ЖКТ он считается полезным и даже лечебным. Но, увы, не при панкреатите. Особенно если болезнь имеет острое течение, или для нее характерны частые рецидивы. Лучше, если позволяет состояние желудка, включить в свой рацион небольшое количество сока квашеной капусты, который при ремиссии болезни не навредит, зато пополнит организм полезными витаминами и микроэлементами.
В фармацевтической промышленности сок квашеной капусты применяют для изготовления ферментных препаратов, эффективных при панкреатите.
Диета при панкреатите, примерное меню
- Какая диета необходима при панкреатите
- Что нельзя есть при панкреатите
- Что нужно есть при панкреатите
- Меню на неделю
Панкреатит — воспалительный процесс в поджелудочной железе, который в большинстве случаев возникает на фоне чрезмерного увлечения жирными блюдами и алкоголем. Чтобы избавиться от него, лекарств и даже хирургического вмешательства недостаточно. Основную роль в лечении играет диета при панкреатите, которая позволяет восстановить работу поджелудочной железы и предотвратить повторное воспаление.
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
- обеспечивает антибактериальную защиту организма;
- стимулирует выработку гормонов поджелудочной железы;
- регулирует моторику желудка;
- расщепляет жиры и выполняет ряд других функций.
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
- желатиназа — растворитель коллагена, желатина и других белков соединительной ткани;
- липаза — фермент, расщепляющий некоторые молекулы жира до жирных кислот и моноглицеридов;
- химозин — запускает процесс переваривания белка молока.
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
- протеазы — расщепление белков до аминокислот;
- нуклеазы — воздействуют на нуклеиновые кислоты ДНК;
- амилаза — расщепляет крахмал на простые сахара;
- липазы — разлагают жиры на высшие жирные кислоты и глицерин.
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
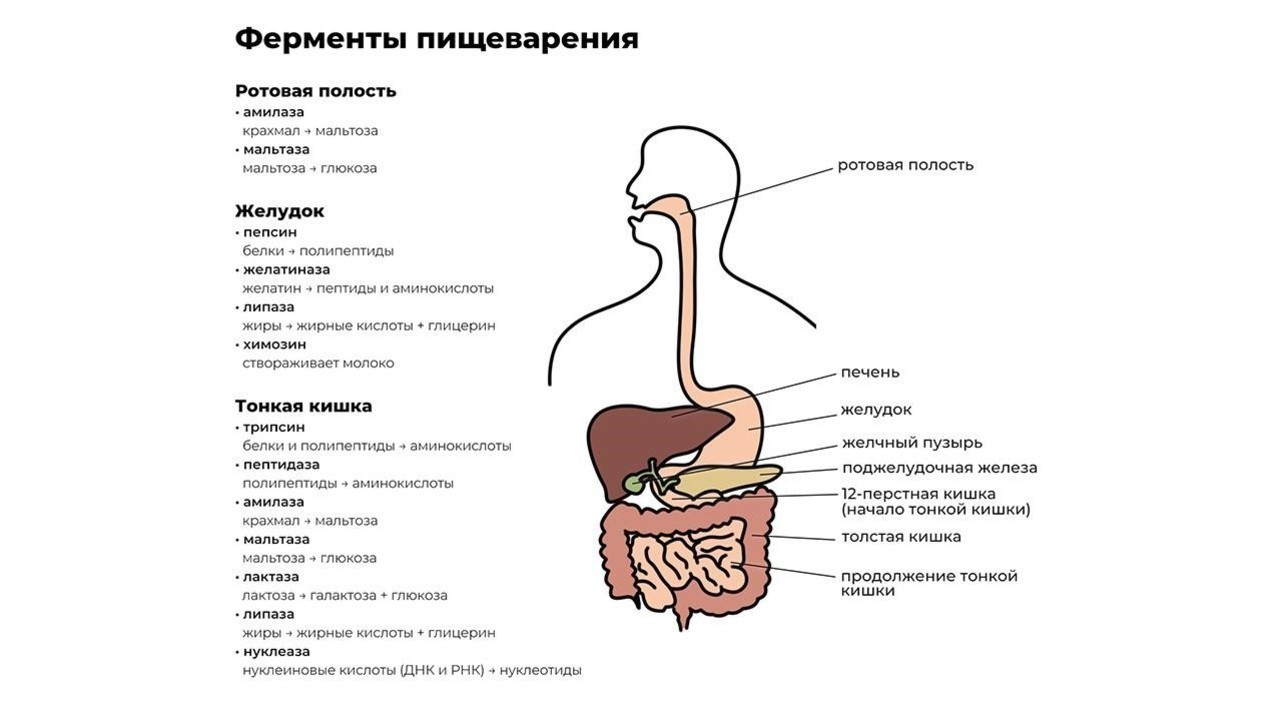
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Допустимые способы приготовления: отваривание, приготовление на пару, запекание без корочки. Готовая еда может быть протертой или мелко порезанной, рыбу и мясо можно употреблять куском. Регулярность приема – 4-5 раз в день, в одни и те же часы. Необходимо исключить очень горячие и холодные блюда.
Напитки: некрепкий чай или какао, в том числе с молоком
Хлебные изделия: пшеничный хлеб белый вчерашней выпечки, сухари белые, печенье несдобное или галетное Закуски: сыр неострый, ветчина нежирная и несоленая, салаты из отварных овощей, мяса и рыбы, колбаса докторская, молочная и диетическая
Молоко и молочные продукты: молоко цельное, сухое или сгущенное, сливки, свежий протертый творог Жиры: масло сливочное несоленое, рафинированные растительные масла в готовые блюда Яйца: всмятку, омлет паровой, не более 2 штук в сутки
Супы: из протертых круп, суп-пюре из вареных овощей (кроме капусты) на отваре из круп и разрешенных овощей, молочный суп с мелкой вермишелью. В супы можно добавить молоко, сливки, яйцо
Овощи: картофель, морковь, свекла, цветная капуста, ранние тыква и кабачки, ограниченно – зеленый горошек, в супы – мелко шинкованный укроп
Мясные и рыбные блюда: нежирные говядина, телятина, курица, кролик, индейка. Сорта рыбы – судак, карп, окунь.
Готовятся в виде паровых котлет, суфле, пюре, зраз, кнелей, мягкие сорта отваривают куском
Крупы: манная, рис, гречневая, овсяная, отвариваются на молоке или воде. Мелкие вермишель или макароны Фрукты, ягоды, сладости: сладкие сорта зрелых фруктов, ягод в виде компотов, киселей, муссов, желе, в запеченном виде, сахар, варенье, зефир, пастила
Соки: сырые из разрешенных овощей, сладких ягод и фруктов, отвар из плодов шиповника
Бульоны – мясные, рыбные и крепкие овощные, грибы, жирные сорта мяса и рыбы, соленья, копчености, маринады, консервы, сдобное тесто, пироги, черный хлеб, сырые непротертые овощи и фрукты, мороженое, квас, кофе, газированные напитки, шоколад, соусы, кроме молочного, белокочанную капусту, репу, редьку, щавель, шпинат, лук, огурцы.
Если у больного выраженное обострение с длительным болевым синдромом, то в первые 7-8 дней лечения назначается питание с большими ограничениями: исключают полностью хлеб, любые овощи, закуски, все блюда – только в протертом виде.
Вредные продукты для поджелудочной железы
Чтобы пищеварительная система работала качественно и бесперебойно, из рациона следует раз и навсегда исключить вредные продукты для поджелудочной железы, которые, как правило, не приносят пользы и другим органам. Это такие распространённые продукты и блюда.
Из-за обилия сахара и других быстрых углеводов эти продукты способны привести к возникновению диабета; чёрный хлеб вызывает сильное газообразование.
Вызывает спазмы сосудов, что приводит к отмиранию клеток и развитию сахарного диабета. Одним из самых вредных продуктов для поджелудочной железы является пиво.
Задерживает жидкость в организме, повышая давление крови и травмируя сосуды железы.
- Кофе, пепси-кола, лимонады, мороженое.
- Мясные копчёности.
Оказывают раздражающее воздействие на железу и слизистую ЖКТ.
- Уксус, маринады, майонез.
- Бобовые, картофель.
- Малина, земляника, клубника.
- Томаты, картофель.
- Табак.
Отдельно стоит напомнить об опасных ингредиентах, без которых, к сожалению, невозможны современное производство и торговля продуктами питания. Это пищевые добавки, в частности, модифицированные крахмалы Е 1422, Е 1442. Используются в консервах, йогуртах, соусах и других вредных, и даже опасных, продуктах для поджелудочной железы.
Опасность в том, что железа неспособна расщепить такой крахмал, что провоцирует панкреатит, а в сложных случаях – панкреонекроз, угрожающий жизни человека.
Продукты для работы поджелудочной железы
В чём состоит работа поджелудочной железы? Образующиеся в ней ферменты нейтрализуют желудочный сок, защищая слизистую кишечника от повреждений; расщепляют поступающую пищу для облегчения усвоения; инсулин снижает уровень сахара в крови. Дисфункция органа чревата панкреатитом и диабетом.
Чтобы предупредить воспаления и другие проблемы, важно правильно питаться. Продукты для работы поджелудочной железы должны быть свежими, натуральными, лёгкими для усвоения, без консервантов и пищевых добавок. Этим критериям отвечает следующая пища.
- Томатный суп.
- Тушёная брокколи.
- Шпинат.
- Лук, чеснок.
- Красный виноград, вишни, черника.
- Йогурт несладкий.
- Мёд (при отсутствии воспаления).
- Вчерашний хлеб, без дрожжей.
- Паровые котлеты, омлеты без желтков.
- Травяные отвары из крапивы, одуванчика, брусники, бузины, шиповника, шелковицы, черники.
Помимо этой пищи, железа предпочитает обработанные фрукты и овощи: печёные яблоки, суфле из рыбы, мяса, овощей на пару, узвар из сухих фруктов, разбавленные натуральные соки. Эти продукты для поджелудочной железы по очереди должны присутствовать на столе каждый день.
Питание должно быть регулярным, дробным, заканчиваться около 18 часов. Это связано с тем, что именно в это время выработка ферментов приостанавливается до завтра, и употреблённая позже еда не переваривается, а загнивает, отравляя кровь и заставляя печень работать в усиленном режиме.
Что можно и что нельзя есть при панкреатите
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
- питаться нужно 5 раз в день небольшими порциями;
- исключить жареные и маринованные продукты;
- при острой стадии заболевания пищу нужно измельчать или протирать;
- в рационе должен преобладать животный белок;
- количество жиров в день не должно превышать 50 г;
- сахар также попадает под строгое ограничение — не больше 30 г в день;
- под запретом продукты, повышающие метеоризм, — сладкие газированные напитки, любые бобовые, сладкие яблоки и виноград, сладкая сдоба и некоторые другие;
- потребление соли сводится к минимуму — не больше трех-пяти граммов.
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
- суп из постного мяса, желательно варить бульон из телятины, индейки или куриной грудки, мясо из бульона следует пропустить через мясорубку или измельчить в блендере;
- омлет, приготовленный на пару или яйца всмятку;
- паровые котлеты из постного мяса или нежирной рыбы;
- творожные запеканки и суфле из творога с минимальной жирностью.
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.
После снятия симптомов острого панкреатита диета расширяется, и в нее добавляются другие продукты, повышается количество белка в рационе и общая калорийность питания. При этом щадящий принцип питания сохраняется на длительное время для минимизации рисков рецидива болезни. Все блюда должны быть сварены или приготовлены на пару, слишком горячие или холодные продукты есть нельзя. При первых признаках обострения необходимо сразу же переходить на первый вариант диеты с меньшим калоражем и большими ограничениями.
Важно! При панкреатите особенно вредны: алкоголь, шоколад, кофе, газированные напитки.
Диета при панкреатите сбалансированная и рациональная, все ее компоненты легко усваиваются. Несмотря на значительные ограничения, из разрешенных продуктов можно приготовить вкусные и питательные блюда.
Частично ограниченные продукты
При втором варианте диеты можно иногда побаловать себя зефиром и растворенным в чае вареньем. Петрушку и другую зелень лучше использовать только для украшения блюд. Дыню и ананасы можно кушать в сушеном виде, но в небольшом количестве.
Примерное меню при панкреатите на неделю
Строгих рекомендаций по ежедневному меню при диете № 5 нет. Для ориентира можно использовать меню на рисунке 2, заменяя блюда на свое усмотрение с учетом сохранения баланса белков, жиров и углеводов и общей калорийности.
Заменяя блюда в меню, необходимо придерживаться рекомендаций по способу приготовления: продукты можно только варить, запекать или готовить на пару. Диета для острой стадии болезни всегда будет более строгой, чем для хронического панкреатита в стадии ремиссии (рис. 3).

Рисунок 3. Дневное меню для пациентов с острым и хроническим панкреатитом.
Рецепты диетических блюд при панкреатите
На рисунке 4 мы собрали несколько простых рецептов из разрешенных продуктов. Больше рецептов для людей с хроническими заболеваниями поджелудочной железы можно найти в книге «Chronic Pancreatitis Cookbook», опубликованной на сайте Американского национального фонда по поддержке больных панкреатитом. Обратите внимание, что рецепты в данной книге не в полной мере согласуются со столом № 5.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Показания
язвенная болезнь желудка и 12-перстной кишки в период стихания обострения и не менее полугода после него, нерезкое обострение хронического гастрита с сохраненной и повышенной секрецией, острый гастрит.
Все блюда варятся в воде или на пару. Некоторые блюда можно употреблять запеченными без образования корки. Пища рекомендуется в протертом виде маленькими порциями по 5-6 раз в день.
Хлеб и мучные изделия: вчерашний или подсушенный пшеничный хлеб из муки высшего и первого сорта, несдобное печенье
Супы: вегетарианские борщи, супы с добавлением протертых овощей, супы-пюре, молочные супы с добавлением воды, супы с разваренной манной, рисовой, геркулесовой крупой, с мелко нарезанными картофелем, тыквой, морковью. Заправлять супы можно маслом, подсушенной мукой, сметаной
Мясо и птица: нежирные и нежилистые виды мяса (говядина, крольчатина, индейка и курица). Предварительно из мяса следует удалить сухожилия, а из курицы – кожу. Употреблять можно в составе суфле, кнелей, пюре и т. д., но изредка допускается в пищу птица куском
Рыба: нежирные виды, отварная и паровая рыба куском или в виде котлет
Молочные продукты: молоко только в составе других блюд, кисломолочные напитки, некислый свежеприготовленный полужирный или нежирный творог и такие творожные блюда, как суфле, пудинги и др. Творог следует протереть, готовится он на пару
Яйца: белковые омлеты, приготовленные на пару и запеченные. В блюда можно добавлять 0,5-1 желток в день
Крупы: каши на молоке и воде в пропорции 1 : 1, манная, рисовая, протертая гречневая, овсяная, геркулесовая крупы, гречневая и рисовая мука. Можно употреблять манное или рисовое суфле, отварную вермишель
Овощи: картофель, морковь, свекла, цветная капуста в виде отварного и парового пюре или суфле
Фрукты, ягоды, сладости: спелые, мягкие и некислые фрукты и ягоды. Они могут быть сырыми и протертыми, запеченными, вареными, в составе киселей, желе, муссов. Сухофрукты следует протирать. Разрешены молочные кисели, мед, сахар, зефир, мармелад, варенье
Напитки: чай с лимоном, с молоком, слабый кофе с молоком, соки из сладких фруктов, ягод, отвары шиповника
Жиры: сливочное масло (30 г), рафинированные растительные масла в блюда
Свежий и ржаной хлеб, изделия из сдобного и слоеного теста, супы на мясных, рыбных и грибных бульонах, супы из бобовых, мясо жирных сортов, а также жареное, тушеное, печень, колбасы, копчености, консервы. Также исключается жирная, соленая, тушеная рыба, консервы, икра, сливки, жирный творог и с повышенной кислотностью, соленый, острый сыр, блюда из бобовых, пшена, рассыпчатые каши, маринованные овощи, капуста, репа, редис, редька, щавель, чеснок, лук, кислые плоды и плоды, богатые клетчаткой, шоколад, мороженое, изделия из крема, какао, черный кофе, газированные и холодные напитки.
Какие травы можно пить
Для облегчения состояния после консультации с врачом можно пить отвары лекарственных трав.
Елань
«Елань» — это готовый сбор алтайских трав, продающийся в аптеках. Обладает противовоспалительным действием. Готовить отвар нужно согласно рекомендациям на упаковке.
Петрушка
Петрушка обладает выраженным противовоспалительным и антиоксидантным действием, стимулирует секрецию желудка. При хроническом панкреатите настой свежей измельченной петрушки принимают 2-3 раза день за полчаса до еды.
Травяной сбор № 213
В состав сбора входит ряд полезных при воспалениях растений: ромашка аптечная, полынь горькая, хвощ полевой и другие травы. Отвары на основе сбора готовят по рекомендациям на упаковке.
Рецепты приготовления капусты при панкреатите
Мы уже упоминали, что употребление любого вида капусты в сыром виде при панкреатите считается нежелательным. Но и подвергшиеся тепловой обработке овощи не всегда хорошо усваиваются при ферментной недостаточности . Чтобы облегчить работу желудка и поджелудочной железы любые овощи лучше всего сначала проварить, протушить или испечь в духовка, а затем перетереть через сито или измельчить при помощи блендера.
При панкреатите для приготовления пюре лучше брать капусту в сочетании с другими овощами. Так можно разнообразить свой стол, добавляя капусту в пюре из картофеля, моркови, тыквы, кабачков.
В периоды хорошего самочувствия овощи во время приготовления измельчать в пюре не обязательно. Достаточно хорошо пережевывать пищу.
Рассмотрим несколько рецептов, которые наглядно показывают, как можно приготовить капусту (различные ее виды) при панкреатите.
Омлет из брюссельской капусты
Нам понадобится: 100-150 г кочанчиков капусты, 2 яйца (белки), четверть стакана молока, около 5 г сливочного масла, немного сыра твердых сортов, измельченного на крупной терке, щепотка свежей любимой вами зелени, соль.
Кочанчики брюссельской капусты тщательно моем, отвариваем до готовности в подсоленной воде, оставляем стекать. Тем временем взбиваем белки, добавляем к ним молоко и соль, продолжаем взбивать до образования сильной пены.
Подсушенные соцветия капусты выкладываем на сковородку, предварительно смазанную сливочным маслом. При желании кочанчики можно разрезать надвое, положив на сковороду срезом вниз. Заливаем капусту молочно-яичной смесью и ставим в духовку. Омлет можно посыпать сыром еще до того, как поставили запекаться, или после того, как он слегка затвердеет. Измельченную зелень выкладываем на готовое блюдо в качестве вкусного украшения.
Этот рецепт довольно универсален. Вместо брюссельской капусты в нем можно использовать цветную капусту или брокколи.
А этот рецепт для тех, кто не знает, как приготовить пекинскую капусту так, чтобы ее смогли есть больные панкреатитом. И это не просто рецепт, а легкий вариант вкуснейшего борща, любимого блюда наших соотечественников.
Борщ из китайской капусты и свекольной ботвы
Нам понадобится: 200-250 г нашинкованной пекинской капусты, молодая ботва 1 свеклы, четверть цуккини, по 1 штуке морковки, помидорчика и сладкого перца, 2 небольшие луковицы, около 100г стеблей сельдерея, 10 г постного масла, свежая или сушеная зелень, соль.
Наливаем в кастрюлю около 2 литров воды, солим и ставим на огонь. Когда вода закипит, добавляем в нее капусту, измельченную по своему усмотрению свекольную ботву, цуккини, порезанные кружочками или кубиками, сладкий перец соломкой или крупными кусками (кому как нравится).
Тем временем готовим борщевую заправку, но не обычную из томата и жареного лука с морковью, а специальную диетическую. Для ее приготовления на сковороду с маслом добавляем измельченные лук, сельдерей и морковь, добавляем порезанный помидор и немного воды. Овощи протушиваем и добавляем в кастрюлю с борщом. Варим, пока капуста станет мягкой, после чего снимаем с огня и даем борщу настояться при закрытой крышке.
А этот рецепт для гурманов, которые любят блюда, требующие творческого подхода уже известным вариантам яств.
Запеканка из брокколи и моркови
Нам потребуется: 250-300 г капусты брокколи, промытой и разобранной на соцветия, одна небольшая вымытая морковка (около 50 г), 4 средних яйца, 1-2 ст. л. молока, 1 ст. л. жирной сметаны (желательно 21% жирности). Еще пригодится около 5 г сливочного масла, молотые сухари (белые в количестве 30 г), немного твердого сыра.
Капусту надо отварить в течение 15-20 минут (не забывайте солить воду), дать стечь воде и нарезать небольшими кусочками. Морковь нужно отварить целиком до готовности, после чего очистить и натереть на терке.
Отделив белки от желтков, взбиваем их с молоком в крепкую пену, а желтки тем временем растираем со сметаной. Смешиваем желтковую смесь с овощами, после чего аккуратно вводим белки. Еще раз перемешиваем и высыпаем состав на сковороду или противень, предварительно смазанные маслом.
Сверху запеканку посыпаем сухариками и тертым сыром, после чего ее можно отправлять в разогретую духовку. Спустя 10-12 минут блюдо можно доставать и подавать на стол.
Подавать можно, да кушать нельзя. При любых заболеваниях ЖКТ пищу нужно употреблять в теплом виде, поэтому запеканке нужно будет немного остыть, прежде, чем начнете ее дегустировать.
Кстати, запеканка вряд ли будет уступать по вкусу вышеописанной, если вместо брокколи использовать ее родственницу — цветную капусту.
Ну а как же быть со всеми любимой и почитаемой белокочанной капустой? Подскажем рецептик и ее приготовления, который пригодится в периоды ремиссии панкреатита.
Нежнейшая капуста в молоке
Нам понадобится: небольшой вилок капусты, ½ стакана молока, треть стакана любого растительного масла (можно заменить четвертью стандартной пачки сливочного), половина чайной ложки соли.
Капусту шинкуем и протушиваем на растительном или сливочном масле в течение 10 минут, после чего вливаем молоко и готовим до мягкости.
Это блюдо очень легко приготовить из минимального набора продуктов, а кушать его можно как в первоначальном виде, так и в виде пюре (готовое блюдо измельчают блендером). Протушенная в молоке капуста становится нежной и намного легче переваривается в желудке, особо не нагружая поджелудочную железу.
Что касается морской капусты, самой полезной при панкреатите, то ее в тушеном или отварном виде в разных количествах можно добавлять в любые салаты, омлеты, запеканки, супы, придавая привычным блюдам новые вкусовые оттенки.
Как видим, при желании и с творческим подходом даже простейшие диетические блюда можно превратить в изысканные яства.
Как правильно выбрать лекарства при панкреатите
Сделать правильный выбор при лечении панкреатита таблетками и трезво оценить, какие из них лучше, может только лечащий врач. Даже самое дорогое и современное лекарство может не подойти по ряду причин: из-за сопутствующих заболеваний, непереносимости, особенностей организма.
Средство, которое помогло соседу, родственнику или другу, может привести к серьезным осложнениям у вас. Отсутствие эффекта — меньшее, что может случиться при приеме неправильно подобранного лекарства. К симптомам панкреатита вполне могут присоединиться проблемы с сердцем, головным мозгом, кровеносной системой. Поэтому выбор средства можно доверить только гастроэнтерологу.
Чтобы уменьшить всевозможные риски, необходимо рассказать врачу обо всех заболеваниях, непереносимости лекарств и аллергии (если они есть), недавно перенесенных или имеющихся заболеваниях. Также стоит рассказать о том, какие препараты принимаются постоянно, даже если это витамины или биологически активные добавки к пище. Эта информация поможет подобрать эффективные и безопасные средства в нужной дозировке.
Медицинский эксперт статьи
, медицинский редактор Последняя редакция: 16.10.2021
Поджелудочная железа выполняет исключительно важные функции: вырабатывает пищеварительное вещество панкреатин и гормоны, без которых невозможен метаболизм. Чтобы железа исправно выполняла свои обязанности, необходимо беречь её от влияния вредных веществ, инфекций, некачественной пищи, спиртного и сигарет. И в лечении, и в профилактике важное место занимают продукты для поджелудочной железы.
Меню на неделю
При составлении меню желательно максимально разнообразить ежедневный набор продуктов, чтобы больной панкреатитом не испытывал нехватку отдельных питательных веществ. Для этого желательно использовать продукты из разных групп ежедневно, готовить их разными способами и по-разному сочетать друг с другом. Пример такого меню на неделю смотрите далее.
Меню на понедельник
Завтрак — жидкая манная каша на разведенном водой молоке, слабо заваренный чай.
Второй завтрак — протертый творог, ломтик подсушенного хлеба с ложечкой фруктового желе, настой шиповника.
Обед — суп-крем из тыквы со сливками, котлета филейная рубленая, чай.
Полдник — белковый омлет с ложечкой сметаны, компот.
Ужин — пюре из моркови со сливками, фрикадельки, чай с молоком.
Перед сном — стакан ацидофилина.
Меню на вторник
Завтрак — протертая рисовая каша с добавлением сливочного масла, чай.
Второй завтрак — кисель, галетное печенье.
Обед — суп с протертыми овощами, тефтели с протертой гречневой кашей, компот.
Полдник — суфле из фруктов, настой шиповника.
Ужин — котлета рыбная, пюре из картофеля, чай.
Перед сном — протертый творог.
Меню на среду
Завтрак — геркулесовая каша на молоке, компот.
Второй завтрак — отварное всмятку яйцо, тыквенный сок.
Обед — суп-крем из овощей, мясное суфле, кисель.
Полдник — запеканка творожная, настой шиповника.
Ужин — рулет из рубленого мяса с овощами, чай с молоком.
Перед сном — простокваша.
Меню на четверг
Завтрак — отварное яйцо, подсушенный хлеб с ложечкой джема, чай
Второй завтрак — запеченное яблоко, компот из сухофруктов.
Обед — суп с овощами, запеченные овощи, кусочек отварного филе кролика, чай с молоком.
Полдник — фруктово-ягодное желе, чай.
Ужин — отварная рыба, пюре из любых овощей, компот.
Перед сном — кефир.
Меню на пятницу
Завтрак — каша овсяная на воде, суфле из мяса, чай с молоком.
Второй завтрак — рисовый пудинг, сок морковный.
Обед — суп овощной, рулет из рубленной рыбы с тушеными овощами, чай.
Полдник — омлет белковый, компот.
Ужин — запеканка из кабачка, кнели, чай.
Перед сном — настой шиповника, мармелад.
Меню на субботу
Завтрак — омлет с молоком, тост с кусочком неострого сыра, чай.
Второй завтрак — тыквенное пюре, компот.
Обед — суп с рисом и овощами, паровые котлеты с кашей из геркулеса, чай с молоком.
Полдник — фруктовый мусс, галетное печенье, настой шиповника.
Ужин — гречневая каша, тефтели мясные, разведенный водой фруктовый сок.
Перед сном — творог с ложечкой джема.
Меню на воскресенье
Завтрак — творожный пудинг, запеченное яблоко, чай.
Второй завтрак — белковый омлет с молоком, морковный сок.
Обед — суп-крем с картофелем, морковью и сливками, котлета рыбная или мясная с тушеными кабачками, чай.
Полдник — кисель, галетное печенье или подсушенный хлеб.
Ужин — фрикадельки мясные или рыбные с протертыми отварными овощами, чай.
Перед сном — ацидофилин.
Порции при подаче не должны быть большими. Со временем их можно будет увеличить, а количество приемов пищи в день уменьшить до 4-5. Даже если симптомов панкреатита нет, не следует возвращаться к прежнему рациону, в котором присутствовали жареные и жирные блюда, сладости и алкоголь. Это может спровоцировать повторное воспаление поджелудочной железы.
Тяжёлые продукты для поджелудочной железы
Многие врачи считают поджелудочную железу самой главной среди пищеварительных органов, поскольку от её состояния зависит весь процесс переработки пищи. Рациональное питание и правильный режим являются залогом её здорового функционирования.
В связи с этим существует «чёрный список» тяжёлых продуктов для поджелудочной железы, которыми нельзя увлекаться ни при каких обстоятельствах. Эти продукты для поджелудочной железы вредны из-за содержания веществ, отрицательно влияющих на орган: искусственных добавок, избытка соли, сахара, жиров, калорий. Они также содержатся в блюдах, готовящихся во фритюре, копчёных, консервированных, алкоголе, газировках и пр.
Возглавляют список такие продукты:
- Чебуреки, пирожки, пончики.
- Чипсы, фри, сухарики.
- Жареная картошка.
- Спреды.
- Колбасы, сосиски.
- Пирожные, торты.
- Майонезы, кетчупы.
- Лапша быстрого приготовления.
- Бульонные кубики.
- Консервы.
Организм здоров в целом, если здоровы все органы в отдельности. Во многом это зависит от питания. Такой орган, как поджелудочная железа, в первую очередь зависит от правильно налаженного режима, а также от употребления качественных продуктов для поджелудочной железы. Обеспечить это – вполне под силу каждому человеку, заботящемуся о своём здоровье и благосостоянии.








